Orthopädische Erkrankungen
Fuß und Sprunggelenk
Fuß- und Sprunggelenkchirurgie
Moderne Fußchirurgie kennt zahlreiche operative Verfahren zur Korrektur von Fehlstellung der Großzehe (Hallux valgus) und von Hammer- und Krallenzehen. Ursache dieser Fehlstellungen ist meist ein Spreizfuß mit Veränderungen des Knochen- und Sehnengleichgewichtes. Neue Operationsverfahren sowie Spezialschrauben und -platten ermöglichen eine individuell angepasste Versorgung der Zehenfehlstellungen.
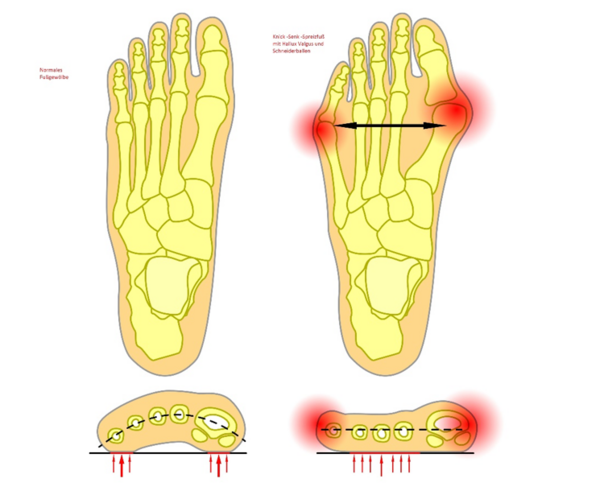
Der Knick-Senkfuß ist die häufigsten Fehlstellungen des Fußes beim Menschen. Die Normale Fußform wird durch ein Längs und Quergewölbe gebildet. Diese werden durch Sehnen und Bänder stabilisiert. Beim Knick-Senkfuß kommt es zu einem einsinken des Fußgewölbes wodurch der Rückfuß nach innen einknickt und der Mittel und Vorfuß sich verbreitert und nach außen gleitet (siehe Abbildung). Ursächlich ist häufig eine Schwächung der Tibialis-posterior Sehne , welche von der Unterschenkel Innenseite bis zum Fuß zieht und normalerweise über ihre Spannung das Fußgewölbe aufrecht hält.
Meistens werden belastungsabhängige Beschwerden an den Füßen beschrieben. Über die veränderte Biomechanik des Fußes mit vermehrter Druckbelastung im Vorfußbereich ist der Knick-Senkfuß hauptverantwortlich für die Enstehung eines HAllux Valgus, Schneiderballen sowie Schmerzen im Bereich des Vorfußes (Metatarsalgie).
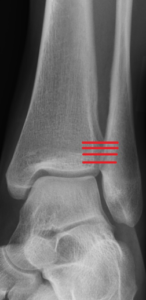
Verletzungen des oberen Sprunggelenkes zählen zu den häufigsten Krankheitsbildern im Orthopädisch/Unfallchirurgischen Alltag. Die Syndesmose besteht aus 3 Teilen und stabilisiert die knöcherne Malleolengabel (Schienbein und Wadenbein) des Sprunggelenkes.
Verletzungen der Syndesmosebänder entstehen bei einfachen Umknicktraumen oder Sprunggelenksfrakturen. Syndesmosenverletzungen werden häufig bei der Erstuntersuchung übersehen und führen aufgrund der Instabilität der Sprunggelenksgabel zu persistieren Schmerzen mit subjektivem Instabilitätsgefühl sowie im weiteren Verlauf zu einem vorzeitigen Verschleiß des oberen Sprunggelenkes (sekundäre Arthrose).
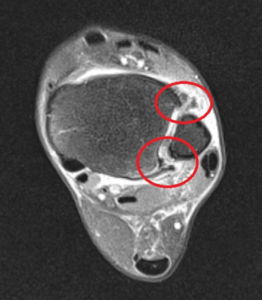
In der Akutphase nach dem Unfall ist es häufig schwierig eine Syndesmosenverletzung von einer isolierten Verletzung des Außenbandkomplexes zu unterscheiden. Bei dem klinischen Verdacht sollte deswegen eine erweiterte Bildgebende Diagnostik (Röntgen, Ultraschall, Dynamische Untersuchung unter Röntgendurchleuchtung, MRT) durchgeführt werden.
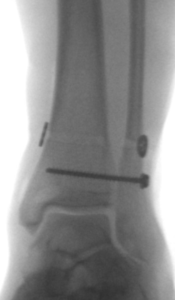
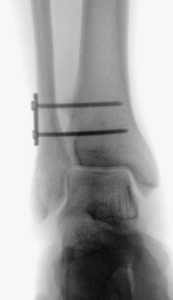
Entscheidend bei der Beurteilung der Syndesmosenverletzung ist die Einteilung in stabile Verletzungen (Einrisse isoliert des vorderen Syndesmoseanteils ohne Mechanische Instabilität) sowie Instabile Verletzungen (Riss der vorderen und hinteren Syndesmose mit dynamischer Instabilität). Stabile Verletzungen werden ohne Operation d.h durch Konservative Therapie (Belastungsreduktion in einer Sprunggelenksorthese für ca 6 Wochen) versorgt. Bei Instabilen Verletzungen wird aufgrund der schlechten Prognose einer Chronischen Syndesmoseninstabilität die operative Stabilisierung empfohlen.
Die am weitesten verbreitete Technik besteht in der offenen Syndesmosennaht und temporärer Stabilisierung der Sprunggelenksgabel mittels Stellschraube und oder Dynamischen Fixationssystemen (Tight Rope Fa Arthrex). Die Nachbehandlung besteht in einer Teilbelastung ohne Orthese über ca. 6 Wochen. Nach Metallentfernung nach 6 Wochen wird im Anschluß zügig aufbelastet.
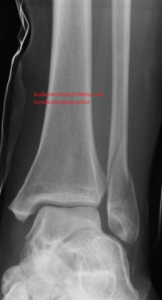
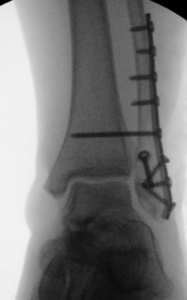
Besteht die Syndesmosenverletzung als Begleitverletzung bei einer Sprunggelenksfraktur muss neben der Stellschraube die Außenknöchelfraktur mit einer Platte stabilisiert werden.
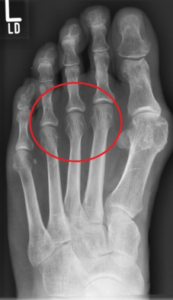
Hierbei werden verschiedene Erkrankungen des Vorfußes zusammengefasst, die zu Schmerzen unter dem Vorfußballen führen. Hauptursache ist meist eine Biomechanisch fehlerhafte Lastverteilung der Mittelfußköpfchen der Zehen 2-4 ( bsp im Rahmen eines Knick-Senkfußes mit abgeflachtem Fußgewölbe ). Zudem sind die Beschwerden häufig als Folge (Transfermetetarsalgie) eines Hallux Valgus der Großzehe mit Insuffizientem 1 Zehehstrahl (fehelnde Lastaufnahme der Großzehe) entstanden.
Seltener sind Strukturelle Ursachen wie Arthrose oder Entzündung der Zehengelenke, Ermüdungsfrakturen, eingeklemmte Nerven (Morton Neurom) der Grund für die Beschwerden.
Wichtig bei der Untersuchung und Diagnostik ist es, den Vorfuß mit seinen Zehen sowie den Rückfuß als Funktionseinheit zu betrachten. Hierbei gibt das Ausmaß der Beschwielung der Fußsohle unter den Mittelfußköpfchen häufig schon Hinweise auf die zugrundeliegende Ursache.
Der erste Behandlungsansatz besteht meistens in einer Reduktion der Belastung des Vorfußes durch gezielt angepasste und angefertigte Schuheinlagen.
Bei persistierenden Beschwerden ist ggf. eine OP sinnvoll. Diese richtet sich nach der zugrundeliegenden Ursache der Beschwerden. Hierbei kann durch eine Verkürzung und Anhebung eines oder mehrerer Mittelfußköpfchen (Modifizierte OP nach Weil) eine Druckentlastung und somit Beschwerdelinderung erzielt werden.
Sind in fortgeschrittenem Stadium ebenfalls Veränderungen der Zehen im Sinne von „Hammerzehen/Krallenzehen“ aufgetreten, müssen diese in die operative Korrektur mit einbezogen werden (siehe Kleizehendeformitäten)
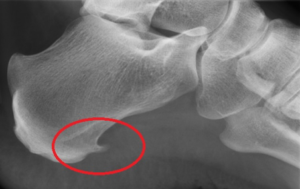
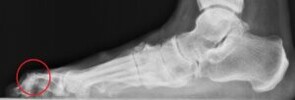
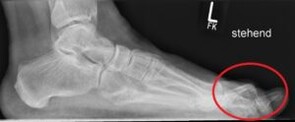
Der Fersensporn ist ein im Röntgen sichtbarer Kalksporn an der Ansatzstelle der Plantarfaszie (Sehnenplatte an der Fußsohle welche das Fußgewölbe spannt).
Der Fersensporn entsteht als Resultat einer schmerzhaften entzündlichen Überlastung dieser Sehnenplatte an der Fußsohle (Plantarfasciitis). In Deutschland ist ca. jeder 12 Mensch von einem symptomatischen Fersensporn betroffen.
Solche Sehnenansatzstellen wo die Kraftübertragung des Muskels auf den Knochen erfolgt finden sich an vielen Stellen des Skelettsystems und sind besonders anfällig für solche Sehnenansatzentzündungen (Enthesiopathien). Neben dem Fersensporn sind der Tennisarm (Epikondylitis humeri radialis) und das Läuferknie (Ansatztendinitis Patellarsehne) häufige Enthesiopathien.
Risikofaktoren für die Entwicklung eines Fersensporns / Plantarfasciitis ( Fachbegriff für die entzündete Sehnenplatte der Fußsohle) sind neben Übergewicht, stehenden beruflicher Tätigkeit, Genetische Veranlagung vor allem die Fehlstellung des Fußes mit abgeflachtem Fußgewölbe (Knick-Senkfuß).
Typische Symptome sind belastungsabhängige stechende Schmerzen an der Fußsohle. Vorallem sind die ersten Schritte nach dem aufstehen äußerst schmerzhaft. Wie stark die Beschwerden sind hängt mit dem Ausmaß der Entzündungsreaktion der Sehnenplatte der Fußsohle und nicht mit der Größe des Kalksporns zusammen.
Im Rahmen der klinischen Untersuchung müssen andere Ursachen einer schmerzhaften Ferse wie beispielsweise einem eingeklemmten Nerven (Tarsaltunnelsyndrom) ausgeschlossen werden. Der im Röntgen sichtbare Kalksporn ist der Versuch des Körpers die kleinen Einrisse an der Sehnenplatte im Rahmen der Entzündung durch Kalkablagerungen zu reparieren.
Die Behandlung des schmerzhaften Fersensporns ist häufig langwierig, aber lässt sich meistens ohne Operation in den Griff bekommen. Neben speziellen Einlagen zur Weichbettung der Fußsohle sind ein gezieltes Eigendehnprogramm sowie die Stoßwellentherapie erfolgversprechend. Desweiteren kann die lokale Entzündung mit Injektionen von Eigenblut (ACP – angereicherte Wachstumsfaktoren) bekämpft werden.
Bestehen trotz konservativer Maßnahmen weiter Beschwerden muss ggf. doch operiert werden. Dies geschieht in „Schlüssellochtechnik“. Hierbei wird entzündetes Gewebe entfernt und die gespannte Sehnenplatte eingekerbt.
Der Schmerz an der hinteren Ferse kann durch eine Reihe von unterschiedlichen Erkrankungen ausgelöst werden:
Achillessehnenentzündung (Achillodynie): Entzündung direkt im Sehnenspiegel der Achillessehne
Hinterer Fersensporn: Entzündung der Achillessehne im Ansatzbereich am Fersenbein
Haglund Exostose: knöcherner Fersenhöcker mit Reizung der Achillessehne sowie des Schleimbeutels
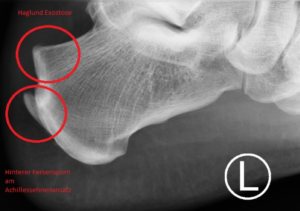
Die Beschwerden sind meistens belastungsabhängige Beschwerden am Rückfuß mit Schwellung im Bereich der Achillessehne. In fortgeschrittenem Stadium treten zudem ein heftiger Nachtschmerz auf.
Die Therapie ist in erster Linie konservativ:
- Stabilisierende orthopädische Einlagen sorgen häufig für eine Reduktion der RückfußInstabilität bei gleichzeitig vorliegendem Knick Senkfuß.
- Entlastende OSG Bandage
- temporäre Fersenerhöhung zur Entlastung der Achillessehne
- Lokale Kühlung sowie schmerzadaptierte Antiphlogistika
- spezielles extrinsisches Dehnprogramm der Wade.
- Induktionstherapie oder Stoßwellentherapie
- PRP Eigenblutinjektionen
Kommt es trotz intensiver konservativer Therapie zu keiner Beschwerdebesserung muss gegebenenfalls über eine Operation nachgedacht werden.
Postoperative Bild nach minimal invasiver Entfernung der Haglund Exostose sowie Entfernung des entzündeten Schleimbeutels.
(Arthrose / Verschleiß am Großzehengrundgelenk)
Neben dem Hallux Valgus ist der Hallux Rigidus eine der häufigsten Erkrankungen des Vorfußes. Der stadienhafte Verschleiß des Großzehengrundgelenkes äußert sich initial mit belastungsabhängigen Schmerzen und Einschränkungen im Abrollvorgang (Dorsalextension der Großzehe) durch die knöchernen Anbauten am Gelenk. Desweiteren bestehen aufgrund der lokalen Entzündungssymptomatik der Weichteile Schmerzen im normalen Schuhwerk (sogenannter Schuhkonflikt).
Verschiedene prädisponierende Faktoren werden ursächlich beschrieben. Neben einer genetischen Komponente werden zurückliegende Mikrotraumen sowie Berufliche/ Private Überbelastung des Großzehengrundgelenkes genannt. Auf die sekundäre Entwicklung eines Hallux Rigidus auf dem Boden einer Fehlstellung der Großzehe (Hallux valgus) sollte ebenfalls hingewiesen werden.
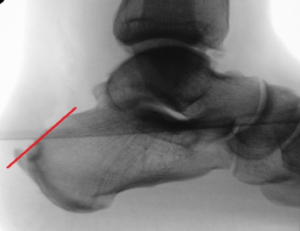
Die Diagnostik umfasst neben einer klinischen Untersuchung die Röntgen Belastungsaufnahme des Fußes. Hierbei sind in Abhängigkeit des Stadiums typische Zeichen eines Gelenkverschleißes zur erkennen (Gelenkspaltverschmälerung, knöcherne Anbauten, freie Gelenkkörper etc.).
Röntgen Stadien der Großzehengrundgelenksarthrose:
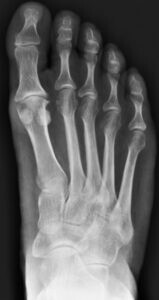
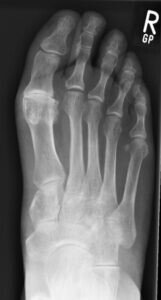
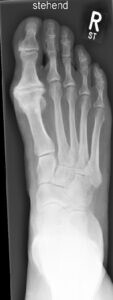
Der Behandlungsplan richtet sich in allererster Linie nach den Beschwerden des Patienten und nicht alleine nach dem Röntgenbild. Vor einer Operativen Therapie müssen alle Konservativen Maßnahmen ausgeschöpft werden.
Durch gezielte Einlagenversorgung, Orthopädische Schuhzurichtung, unterstützende Antientzündliche Medikamentöse Therapie, Physikalische Maßnahmen ( Reizstrom etc.), Physiotherapie (Traktionsmobilisierung) sowie ggf. Intraartikuläre Injektion einer Lokalanästhesie-Cortison Mischung führen häufig schon zu einer guten Schmerzreduktion.
Bestehen weiterhin Beschwerden mit zunehmendem Leidensdruck ist eine Operation häufig unumgänglich. Hierbei stehen verschiedene gelenkerhaltende sowie gelenkresezierende Verfahren zur Verfügung. Die Entscheidung muss in Abhängigkeit der Beschwerdesymptomatik, dem Stadium der Arthrose sowie dem funktionellen Anspruch des Patienten getroffen werden.
In frühen Stadien sind Gelenkerhaltende Verfahren wie die Cheilektomie indiziert. Hierbei werden die knöchernen Anbauten welche beim Abrollvorgang stören abgetragen und das Gelenk „ausgeputzt“. Zusätzlich kann zur Druckentlastung des Gelenkes eine Verkürzung des Mittelfußköpfchens durchgeführt werden (Op nach Watermann –Green). Bei isoliertem Knorpelschaden am 1 Mittelfußköpfchen besteht zudem die Möglichkeit nach Anbohrung des Defektes die Auflage einer Kollagenmembran im Sinne einer Knorpelersatztherapie (AMIC -> Autologe matrixinduzierte Chondrogenese). Die Nachbehandlung erfolgt im Verbandschuh unter Vollbelastung für 14 Tage. Direkt postoperativ erfolgt die physiotherapeutische Mobilisierung des Gelenkes, um die verbesserte Beweglichkeit zu erhalten.
Prinzip der Gelenkerhaltenden Cheilektomie mit Entfernung störender Knochenanbauten:
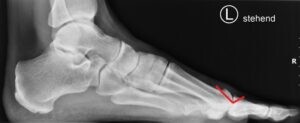
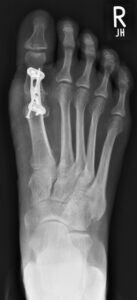
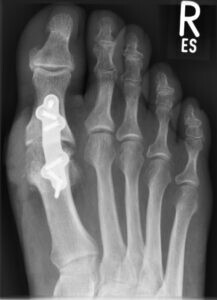
Im fortgeschrittenen Stadium des Gelenkverschleißes ist die Versteifung des Großzehengrundgelenkes nach wie vor der Goldstandard der Therapie. Durch winkelstabile Platten lässt sich eine Gelenkfusion mit stabilem und schmerzfrei belastbarem ersten Zehenstrahl erzielen. Alternativ kann die Fusion auch mit zwei gekreuzten Schrauben durchgeführt werden. Die Nachbehandlung erfolgt im Vorfußentlastungsschuh über 6 Wochen.
Postoperative Bilder nach Plattenarthrodese:
Die Möglichkeit eines künstlichen Gelenkersatzes im Bereich des Großzehengrundgelenkes wird aufgrund der schlechten Ergebnisse bei uns nicht durchgeführt.
Bei älteren Patienten ohne größeren funktionellen Anspruch oder Rheumatischer Genese der Arthrose hat die Resektionsinterpositionsarthroplastik (Resektion von Gelenkanteilen zur Druckentlastung sowie Einschlagen eines Kapselweichteillappens) nach Hueter-Mayo oder Keller-Brandes aus unserer Sicht aufgrund der kurzen Op Zeit mit kurzer Nachbehandlung sowie zufriedenstellender Schmerzreduktion weiterhin seine Anwendungsberechtigung.
Das für Sie ausgewählte OP Prozedere sowie die entsprechende Nachbehandlung werden im Vorfeld ausführlich mit Ihnen besprochen.
Fehlstellung der Großzehe
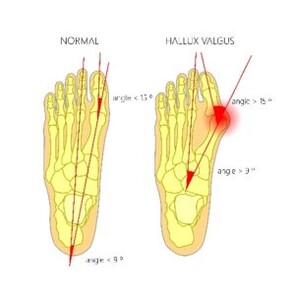
Der Hallux valgus ist in unserer Gesellschaft beim bevorzugt weiblichen Geschlecht mit einer Prävalenz von ca 3 % die häufigste Vorfußfehlstellung.
Der Hallux valgus ist eine Fehlstellung im Großzehengrundgelenk welche meist auf dem Boden eines Knick-Senk-Spreizfusses ensteht. Es kommt zu einer Abweichung der Großzehe (Grundphalanx) zur Fußaußenseite sowie einem prominentem hervortreten des Köpfchens des 1 Mittelfußknochens am Fußinnenrand, welche zudem häufig mit einem vergrößerten Winkel zwischen dem 1 und 2 Mittelfußknochen einhergeht.
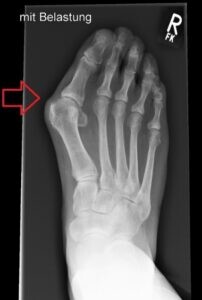
Des Weiteren sind häufig falsches Schuhwerk sowie genetische Veranlagung als Ursache zu nennen. Eine weitere Ursache kann auch eine Instabilität (übermäßige Mobilität) am Übergang zur Fußwurzel sein.
Über die veränderte Biomechanik des gesamten Vorfußes wie z. B. einer Elevationsstellung des 1 Zehenstrahls kommt es zu einer vermehrten Belastung der Mittelfußköpfchen 2-5 mit Schmerzen unter dem Vorfuß (Metatarsalgie) sowie zur begünstigenden Entwicklung von Krallen und Hammerzehen.
Hauptbeschwerden des Hallux valgus sind Schwellungzustände mit schmerzhafter Schleimbeutelentzündung über dem Großzehenballen. Desweiteren kommt es durch die dauerhafte Fehlbelastung zu einem zunehmenden Gelenkverschleiß (Arthrose).
Konservative Therapiemaßnahmen mit Einlagenversorgung, Hallux Schienen, Antiphlogistischer Therapie sind meist nur von kurzzeitig lindernder Wirkung und führen zu keiner Verbesserung der Fehlstellung.
Ziel einer operativen Korrektur des symptomatischen Hallux valgus ist neben der Verbesserung der Beschwerden am Ballen durch eine Stellungskorrektur des 1 Zehenstrahls die Wiederherstellung der Biomechanik mit Reduktion von Folgebeschwerden wie einer Transfermetatarsalgie durch Wiederaufnahme der Last über den 1. Zehenstrahl. Desweiteren wird dem Knorpelverschleiß, welche sich durch die Fehlbelastung entwickeln vorgebeugt.
Es stehen mehr als 120 verschieden Op Verfahren zur Verfügung, welche je nach Schweregrad der Deformität ihren Indikationsbereich haben. Wichtig ist durch eine gezielte klinische Untersuchung sowie belasteten Röntgenaufnahmen des Fußes die Anatomischen und Biomechanischen Veränderungen genau zu definieren und eine geeignete Op Technik auszuwählen.
Bei leichten bis mittelschweren Fehlstellungen ist die V-förmige Chevron/Austin Osteotomie im Bereich des 1 Mittelfußköpfchens ein etabliertes Verfahren. Bei schwereren Fehlstellungen müssen diaphysäre Schaftosteotomien (bsp Scarf-Osteotomie) oder Basisnahe Korrekturosteotomien (z.b open wedge Osteotomie MT1) durchgeführt werden. Bei einer Instabilität am Übergang zur Fußwurzel ist die Lapidus Arthrodese (Fusion zwischen Basis 1 Mittelfußknochen und dem Keilbein der Fußwurzel) das Mittel der Wahl.
Da in der Entwicklung der Hallux Valgus Deformität die Weichteilstrukturen (Kapsel, Bänder, Muskulatur) eine entscheidende Bedeutung einnehmen, ist neben der knöchernen Korrektur der Fehlstellung die Weichteilkorrektur im Sinne eines distalen Weichteileingriffs am Großzehengrundgelenk ein wichtiger Bestandteil der OP.
Nach jedem operativen Eingriff ist für den Erfolg der Operation die korrekte Nachbehandlung unerlässlich. Durch die meisten Op Verfahren wird eine Belastungsstabile Situation in einem von uns angepassten Spezialschuh erzielt. Die einliegenden Fäden werden normalerweise nach 14 Tagen entfernt. Das gesamte Nachbehandlungsschema (Röntgenkontrollen, Arbeitsunfähigkeit, Krankengymnastik, Duschen etc.) wird individuell mit ihnen nach der Op Besprochen.
Mittelgradiger HV vor und nach OP
(open wedge Basisosteotomie mit distalem Weichteileingriff sowie Akin Osteotomie an der Grundphalanx)
Hammerzeh/Krallenzeh
Hammer und Krallenzehen sind weit verbreitete Fehlstellungen der Zehen, wobei es durch ein angeborenes oder erworbenes Ungleichgewicht der Fußmuskulatur zu Überstreckung im Zehengrundgelenk und übermäßiger Beugung im Mittel und/oder Endgelenk kommt.
Die schmerzhaft verkrümmte Fehlstellung kann beweglich/flexibel oder eingesteift sein.
Durch den Druck unter der Haut im Schuh kommt es zu schmerzhaften Hornhautschwielen und Entzündungen der Zehen.
Kleinzehenfehlstellungen sind häufig mit einem Knick-Senk-Spreizfuß sowie einem Hallux valgus der Großzehe kombiniert.
Das typische Erscheinungsbild der verkrümmten Zehe ist im Rahmen der klinischen Untersuchung eine Blickdiagnose. Eine belastete Röntgenaufnahme des Fußes zeigt neben der Deformität der Zehe zudem die Verschleißbedingten Gelenkveränderungen.
Ist die Zehenfehlstellung noch flexibel beweglich sollte immer zuerst ein konservativer Therapieansatz versucht werden. Hierbei sind spezielle Einlagen, Zügelverbände, Druckschutzorthesen sowie spezielle Fußgymnastik häufig erfolgversprechend.
Bei persistierenden Beschwerden ist ggf eine Operation sinnvoll. Hierbei richtet sich die geplante Op Technik nach dem Ausmaß sowie der Beweglichkeit der Fehlstellung. Zudem sollten im Rahmen der ganzheitlichen Fußbetrachtung weitere Fehlstellungen wie beispielsweise ein Hallux valgus mit berücksichtigt werden. Dies verdeutlicht die Bedeutung eines individuellen Therapieplanes je nach Beschwerden und Ursache der Fehlstellung.
Beispiele:
Modifizierte OP Nach Hohmann (PIP-Arthrodese) :
Bei kontrakten Fehlstellungen im Mittelgelenk wird das Köpfchen des Grundgliedes sowie der Knorpel an der Basis des Mittelgliedes entfernt. Nun kann die Zehe wieder gestreckt werden. In Korrigierter gerader Stellung wird vorübergehend zur Stabilisierung ein Draht eingebracht, wodurch es mit der Zeit (nach ca 6 Wochen) zur Versteifung der Zehe in gerader Stellung kommt.
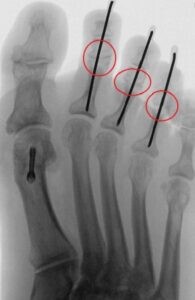
Die Nachbehandlung erfolgt unter Vollbelastung im speziellen Vorfußentlastungsschuh. Die Drähte werden nach ca 5-6 Wochen schmerzlos entfernt.
OP nach Girdlestone ( Sehnenverlagerung):
Hierbei handelt es sich um einen reinen Weichteileingriff, der bei noch teilweise flexibler Deformität der Zehenfehlstellung Anwendung findet. Hierbei wird die Zehenbeugesehne auf die Streckseite verlagert, wodurch es zur Geradstellung der Zehe bei Aktivierung des Muskels kommt.
Der Bänderriss am äußeren Sprunggelenk gehört zu den häufigsten Sportverletzungen überhaupt. Hierbei kommt es durch ein plötzliches Umknicken im Sprunggelenk nach außen (Supinationstrauma) zu einer Überdehnung oder einem Riss des Außenbandapparates am Sprunggelenk.
Der Außenbandapparat am Sprunggelenk besteht aus 3 Bändern welche das Wadenbein mit dem Fersen und Sprungbein verbindet.
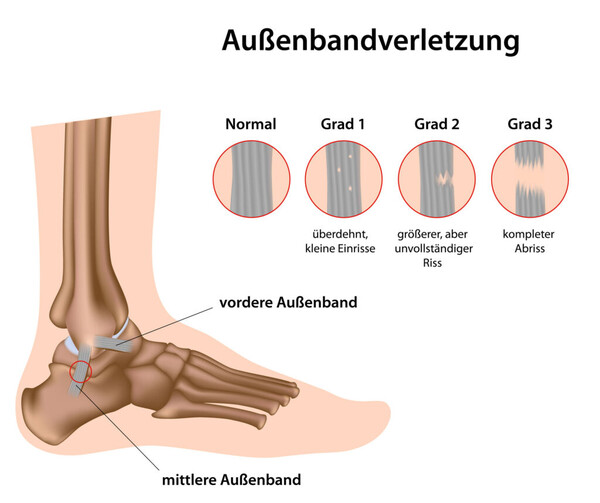
Durch das Umknicken kommt es zu plötzlich einschießenden Schmerzen im Bereich der Außenseite des Sprunggelenkes mit sich einer schnell entwickelnden Schwellung und Hämatomverfärbung.
Die wichtigsten Basismaßnahmen bei einer Sprunggelenksverletzung richten sich nach der PECH-Regel:
P: Pause
E: Kühlung mittels Eis
C: Compression (Anlage eines Stützverbandes)
H: Hochlegen
Wichtig ist neben der ärztlichen klinischen Untersuchung eine Röntgenuntersuchung des Sprunggelenkes zum Ausschluss einer Begleitverletzung (bsp Knöchelfraktur). Besteht der klinische Verdacht für eine Syndesmosenverletzung oder einem Knorpelschaden sollte zudem eine MRT-Untersuchung des Sprunggelenkes durchgeführt werden.
Der isolierte Bänderriss am Sprunggelenk ohne Begleitverletzungen wird heutzutage primär konservativ therapiert. Es erfolgt eine Ruhigstellung in einer speziellen Sprunggelenksorthese für ca. 6 Wochen. Mit dieser Orthese kann nach einigen Tagen wieder vollbelastet werden.
Die Dauer der Heilung ist vom Ausmaß der Bandschädigung abhängig (Bänderüberdehnungen heilen schneller als Bandrupturen). Entscheidend für einen guten Therapieerfolg ist die frühzeitige Stabilisierung mit der Orthese, um eine verbleibende Restinstabilität am Sprunggelenk zu vermeiden.
Liegt jedoch eine ausgeprägte Instabilität oder Begleitverletzungen wie eine Knorpelabsprengung vor muss gegebenenfalls primär operiert werden. Das genaue Therapieprocedere sowie die Nachbehandlung werden ausführlich mit dem Patienten im Vorfeld besprochen.
Die Achillessehne verbindet die Wadenmuskulatur mit dem Fersenbein und ist die stärkste Sehne des menschlichen Körpers. Beim Achillessehnenriss kommt es meist durch ein indirektes Trauma beim Sport (beispielsweise beim abspringen oder Landung nach einem Sprung) zu einer plötzlich auftretenden Durchtrennung der Achillessehnenfasern. Neben einem lautem hörbarem Knall (wie ein Peitschenhieb) kommt es zu plötzlich einschießenden Schmerzen im Bereich der Achillessehne.
Aufgrund des resultierenden Funktionsverlust der Wadenmuskulatur ist ein Zehenspitzenstand nicht mehr möglich. Im Rahmen der klinischen Untersuchung wird die Verdachtsdiagnose meistens schnell bestätigt. Im Rahmen der Ultraschalluntersuchung erfolgt die genaue Lokalisation des Risses sowie der Abstand der beiden Sehnenenden zueinander.
Eine MRT-Untersuchung wird bei unklarem sonographischem und klinischem Befund sowie zur Beurteilung der Sehnenqualität für eine eventuelle Operation ergänzt.
MRT Bild Sprunggelenk mit Ruptur der Achillessehne
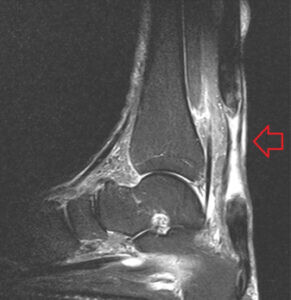
Die Therapie des Achillessehnenrisses richtet sich nach dem Alter sowie dem Funktionsanspruch des Patienten. Eine konservative Therapie ist nur dann zielführend wenn unter sonografischer Kontrolle in Spitzfußstellung die Sehnenenden aneinander liegen. Die Therapie erfolgt für ca. 8 Wochen im speziellen Unterschenkelwalker mit stetiger Reduktion der Spitzfußstellung
Bsp Unterschenkelwalker Vario Stabil der Fa Orthotech

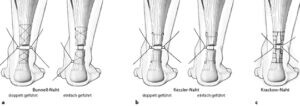
Bei aktiven Patienten mit hohem funktionellem Anspruch ist die operative Therapie aufgrund der geringeren Rerupturrate sowie der erhöhten mechanischen Stabilität heute immernoch Goldstandard. Hierbei stehen eine Vielzahl von Nahttechniken zur Verfügung. Das geplante OP Procedere sowie die Nachbehandlung werden im Vorfeld ausführlich mit dem Patienten besprochen
Beispiele für Nahttechniken an der Achillessehne
(aus Atlas sportorthopädisch-sporttraumatologische Operationen Fa Springer)
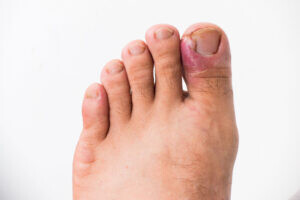
Hierbei wächst der Zehennagel in das umgebende Gewebe ein und entzündet sich. Meistens tritt ein Unguis incarnatus an der Großzehe auf. Verantwortlich ist häufig eine chronische Druckbelastung zwischen Nagel und Gewebe durch zu enge Schuhe sowie eine falsche Nagelpflege (häufig zu kurz geschnitten Nägel).Unterstützend ist zudem eine fehlende Fußhygiene.
Es kommt zu massiven Schmerzen mit Schwellung und Rötung sowie ggf zum Eiteraustritt bei einer bakteriellen Superinfektion im Bereich der Entzündung. Ohne Behandlung kommt es zur Chronifizierung der Entzündung mit Bildung von überschießender Hautwucherung (Granulationsgewebe) am Nagelrand.
Die Therapieentscheidung richtet sich nach dem Lokalbefund. Häufig können durch Druckentlastung im offenen Schuh (bspw. Vorfußentlastungsschuh), täglichen Fußbädern, entzündungshemmenden Medikamenten sowie einer Nagelspangen-Behandlung eine Operation vermieden werden.
Bei ausbleibender Besserung oder vorliegender Paronychie (baktiereller Superinfektion) wird eine Operation empfohlen. Hierbei ist das Standardverfahren die Emmert-Plastik.
Hierbei wird in lokaler Betäubung der betroffene Nagelanteil inklusive Nagelmatrix bis zum Knochen keilförmig entfernt. Im Anschluss erfolgt die Anlage eines sterilen Kompressionsverbandes bei offener Wundheilung. In einem speziellen Verbandsschuh darf nach der Operation voll belastet werden.